1. TIẾP CẬN MỚI VỀ PHÂN TẦNG BỆNH NHÂN
1.1. Viêm phổi bệnh viện
So với năm 2016, khuyến cáo mới trong điều trị viêm phổi bệnh viện (VPBV) được trình bày cách tiếp cận mới trong phân loại bệnh nhân theo các nhóm nguy cơ nhiễm khuẩn khác nhau.
.png)
1.2. Viêm phổi liên quan đến thở máy
Tương tự như viêm phổi bệnh viện, khuyến cáo 2023 cũng cập nhật mới cách phân tầng nguy cơ bệnh nhân viêm phổi liên quan đến thở máy (VPLQTM) để có cân nhắc hợp lý trong lựa chọn và phối hợp kháng sinh
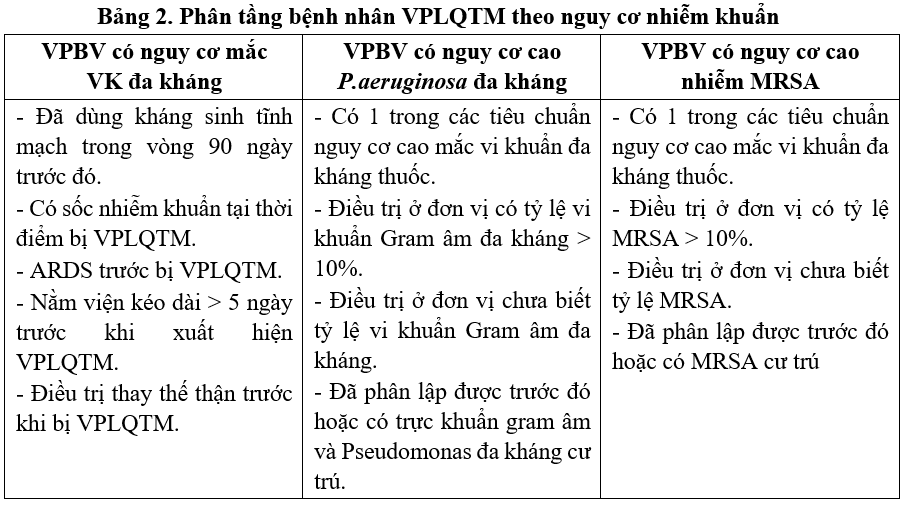
2. ĐIỂM MỚI TRONG LỰA CHỌN KHÁNG SINH ĐIỀU TRỊ ĐẶC HIỆU THEO TÁC NHÂN VI KHUẨN
2.1. Pseudomonas aeruginosa
Với Pseudomonas aeruginosa (MDR) còn nhạy cảm với các kháng sinh beta-lactam không thuộc nhóm carbapenem như piperacillin/tazobactam, ceftazidim, cefepim, aztreonam (cả trường hợp còn nhạy cảm hay không còn nhạy cảm với carbapenem), ưu tiên sử dụng các kháng sinh này hơn kháng sinh carbapenem. Các kháng sinh này cần được sử dụng với mức liều cao kết hợp với truyền kéo dài hoặc truyền liên tục để đảm bảo hiệu quả điều trị. Với các trường hợp viêm phổi bệnh viện, viêm phổi thở máy khó kiểm soát nguồn ổ nhiễm do các chủng Pseudomonas aeruginosa kháng carbapenem nhưng còn nhạy với kháng sinh betalactam không thuộc nhóm carbapenem, có thể cân nhắc sử dụng kháng sinh mới có hoạt tính ưu tiên trên Pseudomonas aeruginosa như ceftolozan/tazobactam (2,5 g mỗi 8 giờ, truyền dài trong vòng 3 giờ).
Với các nhiễm khuẩn nặng do Pseudomonas aeruginosa kháng thuốc khó điều trị (DTR), tùy theo tính sẵn có của thuốc tại bệnh viện và kết quả kháng sinh đồ với chủng vi khuẩn phân lập, cân nhắc:
+ Sử dụng phối hợp 2 trong 3 kháng sinh: colistin, aminoglycosid (amikacin, tobramycin) hoặc fosfomycin (4g mỗi 8 giờ hoặc mỗi 6 giờ, tối đa 24 g/ngày)
+ Sử dụng đơn trị liệu với kháng sinh mới có hoạt tính trên Pseudomonas aeruginosa như ceftolozan/tazobactam (3 g mỗi 8 giờ, truyền dài trong vòng 3 giờ).
Nếu P.aeruginosa chỉ còn nhạy cảm với colistin trên kháng sinh đồ: cân nhắc bổ sung kháng sinh khí dung (colistin: 1-2 MUI pha trong 6 ml NaCl 0,9% x 2-3 lần/ngày) phối hợp với kháng sinh tĩnh mạch. Khí dung được thực hiện trước mỗi lần sử dụng truyền thuốc qua đường tĩnh mạch, nếu điều kiện cho phép nên sử dụng thiết bị khí dung màng rung (vibrating mesh nebilizer) hoặc thiết bị khí dung theo nguyên lý dòng phụt (jet nebulizer) để tối ưu phân bố thuốc vào mô phổi. Theo dõi chặt chức năng thận khi phác đồ phối hợp có colistin
2.2. Acinetobacter baumannii
- Duy trì khuyến cáo không dùng colistin đơn độc trong điều trị VPBV và VPLQTM.
- Phối hợp ít nhất 2 kháng sinh còn nhạy cảm trên kháng sinh đồ để điều trị viêm phổi bệnh viện, viêm phổi thở máy do Acinetobacter baumannii kháng carbapenem, ít nhất cho đến khi các tình trạng lâm sàng nhiễm trùng được cải thiện.
+ Colistin kết hợp với meropenem (liều cao, 2 g mỗi 8 giờ truyền kéo dài 3 giờ) kết hợp với ampicillin/sulbactam (sử dụng liều cao 6-9 g/ngày tính theo sulbactam; tương ứng 3 g sulbactam mỗi 8 giờ, truyền dài 4 giờ (9 sulbactam/ngày) hoặc 1 g mỗi 4 giờ, truyền trong vòng 30 phút (6 g sulbactam/ngày)); hoặc minocyclin (nếu còn nhạy cảm, liều 200 mg mỗi 12 giờ) hay doxycyclin (200 mg liều nạp, 100 mg mỗi 12 giờ liều duy trì).
+ Ampicillin/sulbactam được khuyến cáo là thành phần trong phác đồ phối hợp kháng sinh, không phụ thuộc vào chủng A. baumannii phân lập có còn nhạy cảm với thuốc hay không.
+ Phác đồ phối hợp kháng sinh có carbapenem nên cân nhắc chỉ sử dụng nếu MIC với meropenem hoặc imipenem của chủng A. baumannii phân lập ≤ 8 mg/L. Imipenem có thể là lựa chọn thay thế cho meropenem, tuy nhiên cần cân nhắc đến độc tính trên thần kinh khi sử dụng liều cao imipenem.
+ Lưu ý mặc dù không có giá trị điểm gãy (breakpoint) để phiên giải nhạy cảm/đề kháng của Acinetobacter baumannii với colistin, tuy nhiên hiệu quả của kháng sinh này sẽ không được đảm bảo nếu MIC > 2 mg/L.
+ Tigecylin mặc dù có hoạt tính trên A.baumannii, tuy nhiên không được khuyến cáo điều trị viêm phổi bệnh viện, viêm phổi thở máy do có bằng chứng làm gia tăng nguy cơ tử vong trên bệnh nhân.
2.3. Trực khuẩn gram âm đường ruột sinh ESBL (Escherichia coli, Klebsiella pneumoniae)
- Duy trì khuyến cáo lựa chọn đầu tay là carbapenem. Tuy nhiên có bổ sung các lựa chọn cân nhắc trong một số bệnh cảnh đặc thù:
+ Viêm phổi bệnh viện không kèm theo sốc nhiễm trùng, bệnh nhân không có giảm albumin huyết thanh: cân nhắc sử dụng ertapenem (liều 1 g mỗi 24 giờ, truyền trong 30 phút).
+ Viêm phổi bệnh viện nhẹ, không có yếu tố nguy cơ: có thể cân nhắc piperacillin/tazobactam hoặc cefepim (nếu còn nhạy cảm trên kháng sinh đồ)
2.4. Vi khuẩn đường ruột kháng carbapenem (CRE)
- Duy trì khuyến cáo không sử dụng đơn độc colistin mà phải phối hợp ít nhất 2 kháng sinh còn nhạy cảm trên kháng sinh đồ nếu chủng vi khuẩn phân lập chỉ còn nhạy cảm với colistin, aminoglycosid hoặc fosfomycin.
- Nhấn mạnh lưu ý chỉ nên sử dụng carbapenem trong phác đồ phối hợp nếu MIC của chủng vi khuẩn phân lập với meropenem hoặc imipenem ≤ 8 mg/L. Trong trường hợp này, cần sử dụng liều cao kết hợp truyền kéo dài hoặc truyền liên tục carbapenem.
- Cân nhắc bổ sung kháng sinh khí dung (colistin hoặc aminoglycosid) phối hợp với kháng sinh tĩnh mạch trong trường hợp viêm phổi thở máy do CRE chỉ còn nhạy cảm với colistin hoặc aminoglycosid trên kháng sinh đồ.
- Khuyến cáo cân nhắc vai trò của kháng sinh mới như ceftazidim/avibactam khi bệnh nhân gặp độc tính trên thận hoặc không có điều kiện giám sát nồng thuốc trong máu với kháng sinh aminoglycosid hoặc đáp ứng lâm sàng kém với phác đồ phối hợp có colistin hay aminoglycosid.
2.5. Staphylococcus aureus kháng methicillin (MRSA)
- Cập nhật cơ sở cân nhắc lựa chọn kháng sinh trong các thuốc (vancomycin, teicoplanin hoặc linezolid) dựa vào từng người bệnh trên cơ sở giảm thiểu biến cố bất lợi liên quan đến thuốc. Khuyến cáo sử dụng linezolid nếu MIC của tụ cầu với vancomycin ≥ 1,5 mg/L.
- Lưu ý: không sử dụng các kháng sinh khác ngoài nhóm glycopeptid và linezolid trong VPBV và VPLQTM nghi ngờ hoặc xác định nhiễm MRSA
Hình 1. Các lựa chọn điều trị VPBV, VPLQTM theo định hướng tác nhân
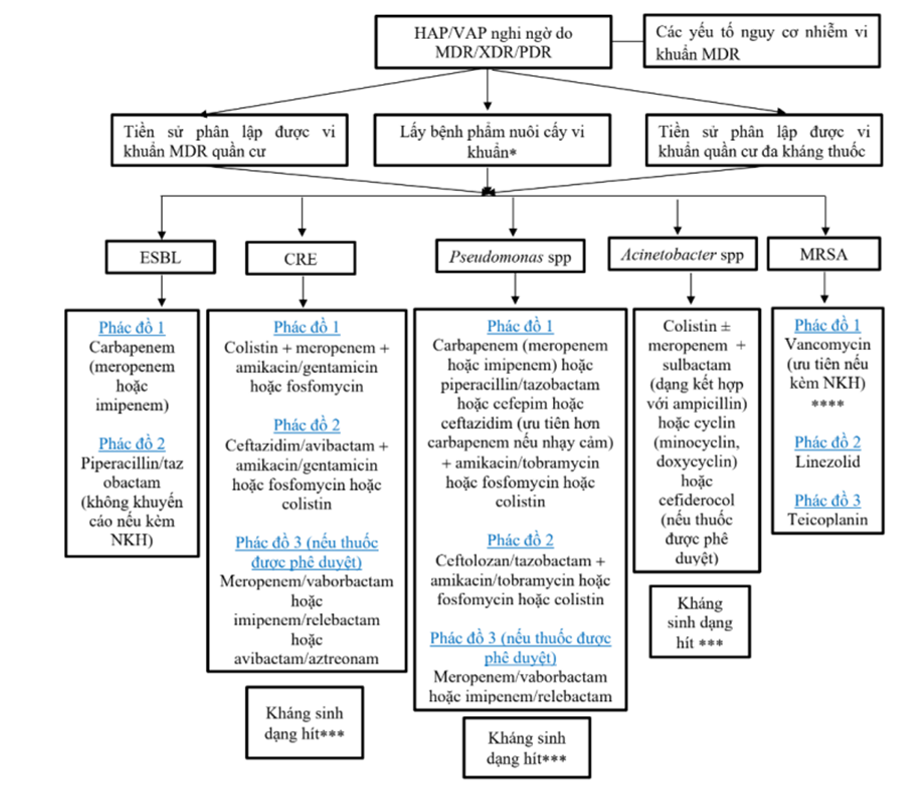
3. ĐIỂM MỚI TRONG TỐI ƯU CHẾ ĐỘ LIỀU THEO PK/PD TRONG ĐIỀU TRỊ VIÊM PHỔI BỆNH VIỆN VÀ VIÊM PHỔI LIÊN QUAN ĐẾN THỞ MÁY
3.1. Nhấn mạnh vai trò của liều nạp trước khi truyền kéo dài hoặc liên tục các β-lactam: Cân nhắc sử dụng liều bolus đầu tiên 0,5 g-1g truyền tĩnh mạch trong 30 phút - 1 giờ trước khi truyền kéo dài hoặc truyền liên tục thuốc để nhanh chóng đạt được nồng độ hữu hiệu của kháng sinh tại mô nhiễm trùng trên những bệnh nhân có nguy cơ cao khó đạt đích %fT > MIC như:
- Bệnh nhân thừa cân (BMI ≥ 30)
- Bệnh nhân có giảm albumin máu (dưới 25 g/L)
- Bệnh nhân có tăng thanh thải thận (mức lọc cầu thận ước tính theo thanh thải creatinin > 130 ml/phút)
- Bệnh nhân nặng viêm phổi nặng, nghi ngờ do tác nhân vi sinh vật đa kháng thuốc
3.2. Nhấn mạnh vai trò của mức liều cao aminoglycosid dưới chỉ dẫn của TDM trong viêm phổi nghi ngờ do nhiễm Klebsiella pneumoniae kháng carbapenem: cân nhắc sử dụng amikacin liều cao 25-30 mg/kg, kết hợp với giám sát nồng độ thuốc trong máu để xác định khoảng cách đưa liều và giảm thiểu độc tính trên thận của thuốc.
3.3. Nhấn mạnh vai trò của chế độ liều vancomycin dưới chỉ dẫn TDM theo đồng thuận ASHP và IDSA 2020 trong viêm phổi nghi ngờ do MRSA: đối với những bệnh nhân có nguy cơ gặp độc tính trên thận, bệnh nhân có chức năng thận không ổn định hoặc những bệnh nhân có thời gian điều trị vancomycin kéo dài hơn 3-5 ngày, khuyến khích triển khai chỉnh liều dựa trên nồng độ thuốc trong máu. Với bệnh nhân nặng (đặc biệt bệnh nhân có can thiệp thay thế thận liên tục, CRRT), có thể cân nhắc sử dụng chế độ liều vancomycin truyền tĩnh mạch liên tục (tổng liều 24 h từ 30-40 mg/kg, tối đa 60 mg/kg, sau khi dùng liều nạp) với nồng độ đích trong khoảng 20-25 mg/L.
Tài liệu tham khảo: Hội Hô hấp Việt Nam; Hội Hồi sức cấp cứu và Chống độc Việt Nam. Khuyến cáo chẩn đoán và điều trị Viêm phổi bệnh viện và Viêm phổi liên quan đến thở máy (2023). Nhà xuất bản Y học./
Đơn vị Dược lâm sàng
KHOA DƯỢC